Tabela de probabilidade de conflito Rh durante a gravidez, as consequências e prevenção
O tempo de engravidar é um dos mais belos da vida de uma mulher. Toda futura mãe quer estar calma para a saúde do bebê, para desfrutar do período de espera da adição. Mas cada décima dama, segundo as estatísticas, tem sangue Rh negativo, e esse fato preocupa tanto a mulher grávida quanto os médicos que a observam.
Qual é a possibilidade de ocorrência de mãe e bebê em conflito com o Rhesus, e qual é o perigo, diremos neste artigo.
O que é isso?
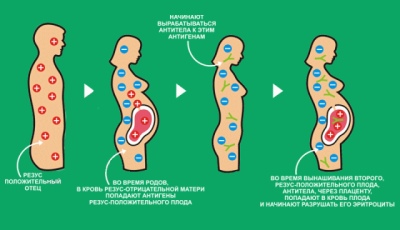
Quando uma mulher e seu futuro karapuz têm uma contagem sanguínea diferente, uma incompatibilidade imunológica pode começar, é chamada de conflito Rh. Os representantes da humanidade, que têm um fator Rh com um +, têm uma proteína específica D, que contém glóbulos vermelhos. Uma pessoa com Rh não tem valor negativo para essa proteína.
Os cientistas ainda não sabem ao certo por que algumas pessoas têm uma proteína específica para macaca rhesus, enquanto outras não. Mas o fato é que cerca de 15% da população mundial não tem nada em comum com os macacos, seu fator Rh é negativo.
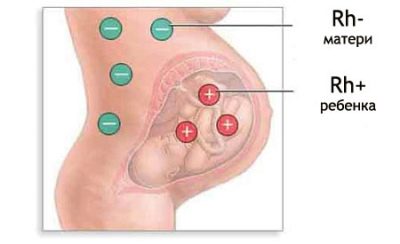
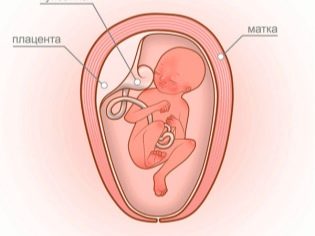
Há uma troca constante entre a gestante e a criança através do fluxo sanguíneo uteroplacentário. Se a mãe tem um fator Rh negativo, e o bebê é positivo, então a proteína D, que entra em seu corpo, é para a mulher nada mais que uma proteína alienígena.
A imunidade da mãe muito rapidamente começa a responder ao hóspede não convidado, e quando a concentração de proteína atinge valores altos, o conflito entre o rhesus começa. Esta é uma guerra impiedosa que a defesa imunológica de uma mulher grávida declara à criança como uma fonte de antígeno proteico estranho.
Células imunológicas começam a destruir os glóbulos vermelhos do bebê com a ajuda de anticorpos especiais que ele produz.
O feto sofre, a mulher experimenta sensibilização, as consequências podem ser bastante tristes, até a morte do bebê no útero, a morte do bebê após o nascimento ou nascimento de uma criança deficiente.
Rhesus-conflito pode acontecer em uma mulher grávida com Rh (-), se o miolo herda as características do sangue do pai, isto é, Rh (+).
Muito menos frequentemente, a incompatibilidade é formada de acordo com um indicador como o tipo sanguíneo, se os grupos homem e mulher forem diferentes. Ou seja, uma mulher grávida cujo fator Rh próprio tenha valores positivos não tem com o que se preocupar.
Não há razão para se preocupar e famílias com o mesmo Rh negativo, mas essa coincidência acontece com pouca freqüência, porque entre os 15% das pessoas com sangue "negativo" - a grande maioria do belo sexo, homens com essas características de sangue, apenas 3%.
Própria hematopoiese nos pequenos no útero começa cerca de 8 semanas de gestação. E já a partir deste momento nos testes de sangue materno, um pequeno número de glóbulos vermelhos fetais é determinado por laboratório. É deste período que a possibilidade do conflito do Rhesus aparece.
Tabelas de probabilidades
Do ponto de vista da genética, a probabilidade de herança das principais características do sangue - o grupo e o fator Rh do pai ou mãe é estimada igualmente em 50%.
Existem tabelas que permitem avaliar os riscos de conflito de Rh durante a gravidez. E com o tempo, os riscos ponderados dão aos médicos tempo para tentar minimizar as consequências. Infelizmente, a medicina não pode eliminar completamente o conflito.
Fator Rh
Fator de rhesus paizinho | Fator mãe rhesus | Fator de rhesus de feto | Haverá um conflito? |
Positivo (+) | Positivo (+) | Positivo (+) | Não |
Positivo (+) | Negativo (-) | Positivo ou negativo com uma probabilidade de 50% | Probabilidade de Conflito - 50% |
Negativo (-) | Positivo (+) | Positivo ou negativo com uma probabilidade de 50% | Não |
Negativo (-) | Negativo (-) | Negativo (-) | Não |
Por tipo de sangue
Tipo de sangue do papai | Tipo de sangue da mamãe | Tipo de sangue do bebê | Haverá um conflito? |
0 (primeiro) | 0 (primeiro) | 0 (primeiro) | Não |
0 (primeiro) | Um (segundo) | 0 (primeiro) ou A (segundo) | Não |
0 (primeiro) | B (terceiro) | 0 (primeiro) ou B (terceiro) | Não |
0 (primeiro) | AB (quarto) | A (segundo) ou B (terceiro) | Não |
Um (segundo) | 0 (primeiro) | 0 (primeiro) ou A (segundo) | Probabilidade de Conflito - 50% |
Um (segundo) | Um (segundo) | A (segundo) ou 0 (primeiro) | Não |
Um (segundo) | B (terceiro) | Qualquer (0, A, B, AB) | Probabilidade de Conflito - 25% |
Um (segundo) | AB (quarto) | 0 (primeiro), A (segundo) ou AB (quarto) | Não |
B (terceiro) | 0 (primeiro) | 0 (primeiro) ou B (terceiro) | Probabilidade de Conflito - 50% |
B (terceiro) | Um (segundo) | Qualquer (0, A, B, AB) | Probabilidade de Conflito - 50% |
B (terceiro) | B (terceiro) | 0 (primeiro) ou B (terceiro) | Não |
B (terceiro) | AB (quarto) | 0 (primeiro), A (segundo) ou AB (quarto) | Não |
AB (quarto) | 0 (primeiro) | A (segundo) ou B (terceiro) | A probabilidade de conflito é de 100%. |
AB (quarto) | Um (segundo) | 0 (primeiro), A (segundo) ou AB (quarto) | Probabilidade de Conflito - 66% |
AB (quarto) | B (terceiro) | 0 (primeiro), B (terceiro) ou AB (quarto) | Probabilidade de Conflito - 66% |
AB (quarto) | AB (quarto) | A (segundo), B (terceiro) ou AB (quarto) | Não |
Causas do conflito
A probabilidade do desenvolvimento de um conflito de rhesus depende fortemente de como e como a primeira gravidez da mulher terminou.
Mesmo uma mãe “negativa” pode dar à luz um bebê positivo, porque durante a primeira gravidez a imunidade da mulher não tem tempo para desenvolver uma quantidade mortal de anticorpos contra a proteína D. O principal é que antes da gravidez ela não é transfundida, não levando em conta o rhesus situações de salvamento de vidas.
Se a primeira gravidez terminou em aborto espontâneo ou induzido, então a probabilidade de conflito Rh durante a segunda gravidez é significativamente aumentada, já que o sangue da mulher já tem anticorpos prontos para um ataque no mais breve prazo.
Nas mulheres que sofreu uma cesárea durante o primeiro parto, a probabilidade de conflito durante a segunda gravidez é 50% maior em comparação com mulheres que deram à luz um primogênito naturalmente.
Se o primeiro parto foi problemático, a placenta teve que ser separada manualmente, houve sangramento, então a probabilidade de sensibilização e conflito na gravidez subsequente também aumenta.
Perigo para a futura mãe com um fator Rh negativo no sangue e doenças no período de carregar um bebê. Influenza, infecções virais respiratórias agudas, pré-eclâmpsia, diabetes na história podem provocar uma violação da estrutura vilosidades do córion e a imunidade da mãe começará a produzir anticorpos prejudiciais ao bebê.
Após o parto, os anticorpos que foram desenvolvidos no processo de transportar as migalhas não desaparecem em qualquer lugar. Eles representam uma memória de longo prazo da imunidade. Após a segunda gestação e parto, o número de anticorpos torna-se ainda maior, como após o terceiro e os subsequentes.
Perigo
Os anticorpos que a imunidade materna produz são muito pequenos em tamanho, eles podem facilmente penetrar a placenta na corrente sanguínea das migalhas. Uma vez no sangue do bebê, as células protetoras da mãe começam a inibir a função da formação do sangue do feto.
A criança sofre, sofre de falta de oxigênio, uma vez que os glóbulos vermelhos em decomposição são os portadores desse gás vital.
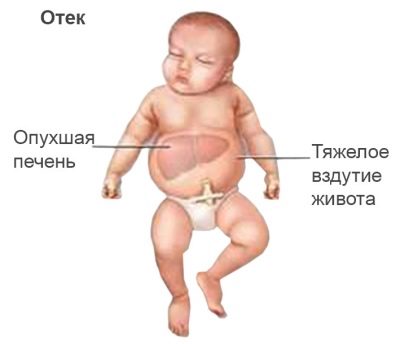
Além da hipóxia, a doença hemolítica fetal pode se desenvolver.e depois o recém nascido. É acompanhado por anemia grave. O feto aumenta os órgãos internos - fígado, baço, cérebro, coração e rins. O sistema nervoso central é afetado pela bilirrubina, que é formada durante a quebra dos glóbulos vermelhos e é tóxica.
Se os médicos não começarem a tomar medidas a tempo, o bebê pode morrer no útero, nascer morto, nascer com graves danos ao fígado, sistema nervoso central e rins. Às vezes estas lesões são incompatíveis com a vida, às vezes levam à incapacidade profunda ao longo da vida.
Diagnóstico e sintomas
A própria mulher não pode sentir os sintomas do conflito em desenvolvimento de sua imunidade com o sangue do feto. Não há tais sintomas que a futura mãe possa ter adivinhado sobre o processo destrutivo que ocorre dentro dela. No entanto, o diagnóstico laboratorial a qualquer momento pode detectar e rastrear a dinâmica do conflito.
Para fazer isso, uma mulher grávida com sangue Rh-negativo, independentemente de qual grupo e fator Rh sangue do pai, fazer um exame de sangue de uma veia para o conteúdo de anticorpos no mesmo. A análise é feita várias vezes no decorrer da gravidez, o período de 20 a 31 semanas de gestação é considerado especialmente perigoso.
Sobre quão grave é o conflito, dito título de anticorpo obtido como resultado de pesquisa de laboratório. O médico também leva em conta o grau de maturidade do feto, porque quanto mais velho o bebê estiver no útero, mais fácil será para ele resistir a um ataque imunológico.
Assim, um título de 1: 4 ou 1: 8 durante um período de 12 semanas de gravidez é um indicador muito alarmantee um título de anticorpos semelhante por um período de 32 semanas não causará pânico no médico.
Quando um título é detectado, a análise é feita com mais frequência para observar sua dinâmica. Em um conflito grave, o título está crescendo rapidamente - 1: 8 pode se transformar em 1: 16 ou 1: 32 em uma semana ou duas.
Uma mulher com títulos de anticorpos no sangue terá que visitar a sala de ultra-som com mais frequência. Por ultra-som, será possível monitorar o desenvolvimento da criança, este método de pesquisa fornece informações suficientemente detalhadas sobre se a criança tem doença hemolítica, e até mesmo de que forma ela tem.
Em uma forma edematosa de doença hemolítica do feto, um ultra-som mostrará um aumento no tamanho dos órgãos internos e do cérebro, a placenta se torna mais espessa, a quantidade de líquido amniótico também aumenta e excede os valores normais.
Se o peso fetal estimado for 2 vezes o normal, este é um sinal alarmante. - o edema fetal não é excluído, o que pode ser fatal no útero.
A doença hemolítica do feto, associada à anemia, não pode ser vista na ultrassonografia, mas pode ser diagnosticada indiretamente na CTG, uma vez que o número de movimentos fetais e seu caráter indicarão a presença de hipóxia.
Sobre lesões do sistema nervoso central será conhecido somente após o nascimento da criança, esta forma de doença hemolítica do feto pode levar a um atraso no desenvolvimento do bebê, para a perda da audição.
Os médicos de diagnósticos na clínica pré-natal serão contratados desde o primeiro dia de estabelecimento de uma mulher com um fator Rh negativo na conta. Eles levarão em conta quantas gravidezes foram, como terminaram, se crianças com doença hemolítica já nasceram. Tudo isso permitirá ao médico sugerir uma possível probabilidade de conflito e prever sua gravidade.
Durante a primeira gravidez, uma mulher doará sangue uma vez a cada dois meses, no segundo e nos seguintes - uma vez por mês. Após 32 semanas de gravidez, a análise será feita uma vez a cada 2 semanas e a partir da semana 35 - todas as semanas.
Se houver um título de anticorpos que possa ocorrer a qualquer momento após 8 semanas, podem ser prescritos métodos de pesquisa adicionais.
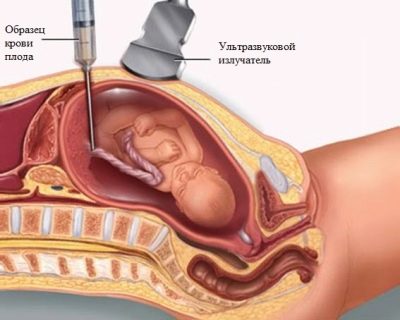
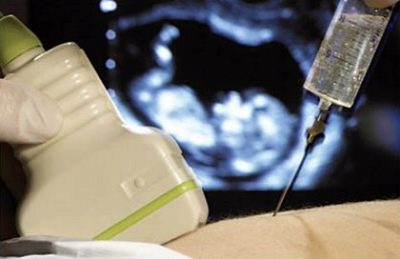
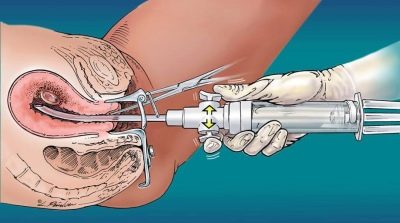
Com um alto título que ameaça a vida de uma criança, um procedimento de cordocentese ou amniocentese pode ser prescrito. Procedimentos realizados sob o controle do ultra-som.
Quando a amniocentese é injetada com uma agulha especial, uma certa quantidade de água amniótica é levada para análise.
Quando cordocentese, o sangue é retirado do cordão umbilical.
Estas análises permitem julgar qual grupo sanguíneo e fator Rh são herdados por um bebê, quão severamente seus glóbulos vermelhos são afetados, qual o nível de bilirrubina no sangue, hemoglobina e com 100% de probabilidade determinar o sexo da criança.
Esses procedimentos invasivos são voluntários, as mulheres não são obrigadas a fazê-lo. Apesar do nível moderno de desenvolvimento de tecnologias médicas, intervenções como cordocentese e amniocentese ainda podem causar aborto espontâneo ou parto prematuro, bem como a morte ou infecção de uma criança.
Uma obstetra-ginecologista, que está liderando sua gravidez, dirá à mulher todos os riscos associados à realização de procedimentos ou a sua recusa.
Possíveis efeitos e formas
O conflito com o Rhesus é perigoso tanto no período de carregar um bebê quanto após o nascimento dele. A doença com a qual essas crianças nascem é chamada de doença hemolítica do recém-nascido (HDN). Além disso, sua gravidade dependerá da quantidade de anticorpos que as células do sangue do bebê atacaram durante a gravidez.
Esta doença é considerada grave, é sempre acompanhada por um colapso das células do sangue, que continua após o nascimento, edema, icterícia da pele, intoxicação grave com bilirrubina.
Edematosa
A mais grave é a forma edematosa da HDN. Com ela, um amendoim chega ao mundo muito pálido, como se estivesse “inchado”, edematoso, com múltiplos edemas internos. Essas migalhas, infelizmente, na maioria dos casos nascem já mortas ou morrem, apesar de todos os esforços dos especialistas em ressuscitação e neonatologistas, elas morrem o mais rápido possível de várias horas a vários dias.
Icteric
A forma icteric da doença é considerada mais favorável. Em alguns dias após o nascimento, esses bebês "adquirem" uma rica pele amarelada, e essa icterícia não tem nada a ver com icterícia fisiológica comum em recém-nascidos.
O bebê tem um fígado e baço ligeiramente aumentados, exames de sangue mostram a presença de anemia. O nível de bilirrubina no sangue está crescendo rapidamente. Se os médicos não podem parar este processo, a doença pode entrar em icterícia nuclear.
Nuclear
Um tipo nuclear de HDN é caracterizado por lesões do sistema nervoso central. O recém-nascido pode começar convulsões, ele pode involuntariamente mover os olhos. O tom de todos os músculos é reduzido, a criança é muito fraca.
Com a deposição de bilirrubina no rim, ocorre o chamado infarto da bilirrubina. Um fígado fortemente aumentado não pode executar normalmente as funções atribuídas a ele por natureza.
Previsão
No prognóstico da HDN, os médicos são sempre muito cuidadosos, porque é quase impossível prever como os danos ao sistema nervoso e ao cérebro afetarão o desenvolvimento das migalhas no futuro.
As crianças recebem infusões de desintoxicação sob ressuscitação e, muitas vezes, há necessidade de uma transfusão de substituição de sangue ou plasma de dador.Se por 5-7 dias a criança não morre de paralisia do centro respiratório, então as previsões mudam para as mais positivas, e elas são bastante condicionais.
Depois de sofrerem uma doença hemolítica do recém-nascido, as crianças sugam mal e lentamente, diminuem o apetite, o sono é perturbado e há anormalidades neurológicas.
Muitas vezes (mas nem sempre) em tais crianças há um atraso significativo no desenvolvimento mental e intelectual, elas ficam doentes com mais frequência, e deficiências auditivas e visuais podem ser observadas. Os casos de doença hemolítica anêmica terminam com mais sucesso, depois que o nível de hemoglobina no sangue das migalhas pode ser aumentado, ela se desenvolve normalmente.
O conflito, que se desenvolveu não por causa da diferença dos fatores Rh, mas por causa da diferença nos grupos sanguíneos, procede mais facilmente e geralmente não tem efeitos devastadores. No entanto, mesmo com essa incompatibilidade, há 2% de chance de que o bebê após o nascimento tenha distúrbios graves do sistema nervoso central.
As conseqüências do conflito para a mãe são mínimas. Ela não consegue sentir a presença de anticorpos de forma alguma, as dificuldades só podem surgir durante a próxima gravidez.
Tratamento
Se uma mulher grávida tem um título positivo de anticorpos no sangue, isso não é motivo para pânico, mas um motivo para iniciar a terapia e ser seriamente tratado pela gestante.
É impossível salvar uma mulher e seu bebê de um fenômeno como incompatibilidade. Mas a medicina pode minimizar os riscos e efeitos dos anticorpos maternos em um bebê.
Três vezes durante a gravidez, mesmo que nenhum anticorpo apareça no processo de gestação, as mulheres recebem tratamentos prescritos. Às 10-12 semanas, às 22-23 semanas e às 32 semanas, a gestante é recomendada a tomar vitaminas, suplementos de ferro, suplementos de cálcio, estimuladores do metabolismo e oxigenoterapia.
Se até 36 semanas do período gestacional, os títulos não aparecem, ou são baixos, e o desenvolvimento da criança não causa preocupação do médico, então a mulher pode dar à luz naturalmente por si mesma.
Se as legendas forem altas, a condição da criança é grave, então a entrega pode ser realizada antecipadamente por cesariana. Os médicos estão tentando apoiar a gestante com remédios antes da 37ª semana de gestação, para que a criança tenha a oportunidade de “amadurecer”.
Essa oportunidade, infelizmente, nem sempre está disponível. Às vezes você tem que tomar uma decisão sobre uma cesárea anterior para salvar a vida da criança.
Em alguns casos, quando o bebê não está claramente preparado para vir a este mundo, mas também é muito perigoso que ele permaneça no útero da mãe, ele realiza transfusões de sangue intra-uterino para o feto. Todas essas ações são realizadas sob o controle de um scanner de ultra-som, cada movimento do hematologista é calibrado de modo a não prejudicar o bebê.
Nos estágios iniciais, outros métodos de prevenção de complicações podem ser aplicados. Então, há um método de arquivar uma parte grávida da pele do marido. O enxerto de pele é geralmente implantado na superfície lateral do tórax.
Enquanto a imunidade da mulher lança todas as forças para rejeitar o fragmento de pele que é estranho a si mesmo (várias semanas atrás), a carga imunológica na criança é um pouco reduzida. A eficácia desse método não diminui os debates científicos, mas o feedback das mulheres que passaram por esses procedimentos é bastante positivo.
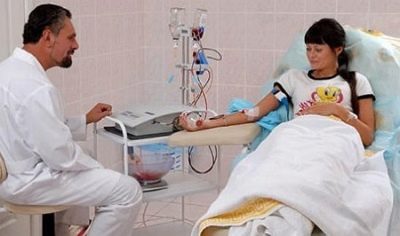
Na segunda metade da gravidez, com conflito estabelecido, a gestante pode receber sessões de plasmaférese, isso reduzirá ligeiramente a quantidade e a concentração de anticorpos no corpo da mãe, respectivamente, a carga negativa no bebê também diminuirá temporariamente.
Plasmoferese não deve assustar uma mulher grávida, não há tantas contraindicações para isso. Em primeiro lugar, é SARS ou outra infecção na fase aguda e, em segundo lugar, a ameaça de aborto ou parto prematuro.
Haverá cerca de 20 sessões e, em um procedimento, aproximadamente 4 litros de plasma serão limpos.Juntamente com a infusão do plasma do doador, são injetados preparados protéicos, necessários para a mãe e o bebê.
Os bebês que tiveram doença hemolítica foram submetidos a exames regulares por um neurologista, cursos de massagem nos primeiros meses após o nascimento para melhorar o tônus muscular, bem como cursos de terapia vitamínica.
Prevenção
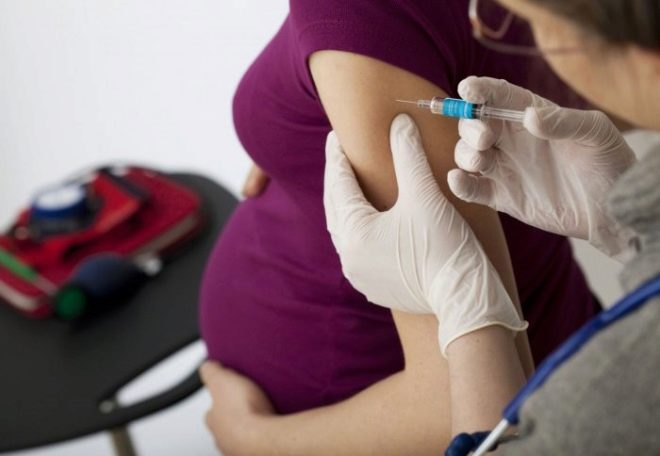
Uma gestante na 28ª e 32ª semana recebe uma espécie de vacina - é administrada imunoglobulina anti-rhesus. O mesmo medicamento deve ser administrado à mulher em trabalho de parto após o parto, o mais tardar 48-72 horas após o nascimento do bebê. Isso reduz a probabilidade de conflito em gestações subseqüentes de até 10-20%.
Se uma garota tem um Rh negativo, ela deve saber sobre as consequências do aborto durante a primeira gravidez. Então o belo sexo é desejável manter a primeira gravidez a qualquer custo.
A transfusão de sangue sem levar em consideração os acessórios Rh do doador e do receptor não é aceitável, especialmente se o receptor tiver seu próprio Rh com um sinal “-”. Se tal transfusão ocorrer, uma imunoglobulina anti-Rh deve ser administrada à mulher o mais rápido possível.
Uma garantia completa de que não haverá conflito só pode ser dada por um homem Rh-negativo, de preferência com o mesmo tipo de sangue que o escolhido. Mas se isso não for possível, você não deve adiar a gravidez ou abandoná-la apenas pelo fato de homens e mulheres terem sangue diferente. Em tais famílias, planejar uma futura gravidez desempenha um papel importante.
Uma mulher que quer se tornar mãe precisa passar por exames de sangue para detecção de anticorpos contra a proteína D, mesmo antes do início de uma “situação interessante”. Se forem detectados anticorpos, isso não significa que a gravidez terá que ser interrompida ou você não pode engravidar. A medicina moderna não sabe como eliminar o conflito, mas sabe minimizar suas conseqüências para a criança.
A introdução de imunoglobulina anti-rhesus é importante para mulheres em cujo sangue não há anticorpos, não sensibilizados. Eles precisam fazer essa injeção após um aborto, mesmo após um pequeno sangramento durante a gravidez, por exemplo, com um ligeiro descolamento da placenta, após a cirurgia para gravidez ectópica. Se já existem anticorpos, então você não deve esperar nenhum efeito especial da vacinação.
Perguntas comuns
Posso amamentar?
Se uma mulher com um rhesus negativo nasce com um fator Rh positivo, e não há doença hemolítica, a amamentação não é contraindicada.
Os bebês que sofreram um ataque imune e nasceram com doença hemolítica do recém-nascido, por 2 semanas após a introdução da mãe de imunoglobulina não é recomendado para comer leite materno. No futuro, a decisão sobre a amamentação é tomada pelos neonatologistas.
Na doença hemilíaca grave, a amamentação não é recomendada. Para suprimir a lactação, as mulheres após o parto são prescritas hormônios que suprimem a produção de leite, a fim de prevenir o mastopathy.
É possível suportar o segundo filho sem conflito se houve um conflito durante a primeira gravidez?
Você pode. Desde que a criança herde um fator Rh negativo. Neste caso, não haverá conflito, mas os anticorpos no sangue da mãe podem ser detectados durante todo o período de gestação e em concentrações suficientemente altas. Eles não afetarão o bebê com Rh (-) e você não deve se preocupar com a presença deles.
Antes de engravidar novamente, mamãe e papai devem visitar a genética, que lhes dará respostas abrangentes sobre a probabilidade de herança de uma característica específica do sangue por parte de seus filhos.
Fator Rh do pai desconhecido
Quando uma futura mãe é registrada na clínica pré-natal, imediatamente após o rhesus negativo ser detectado, o futuro pai do bebê também é convidado para a consulta para um exame de sangue. Só assim o médico pode ter certeza de que ele sabe os dados exatos da mãe e do pai.
Se o rhesus do pai é desconhecido, e é impossível convidá-lo a doar sangue por alguma razão, se a gravidez veio de esperma de doador de FIV, então as mulheres serão testadas para anticorpos um pouco mais frequentementedo que outras mulheres grávidas com o mesmo sangue. Isso é feito para não perder o momento do início do conflito, caso ocorra.
E a oferta do médico para convidar o marido a doar sangue para anticorpos é uma razão para mudar o médico para um especialista mais competente. Anticorpos no sangue dos homens não acontecem, porque eles não engravidam e de qualquer forma fisicamente não entram em contato com o feto durante a gravidez da esposa.
Existe um efeito de fertilidade?
Não existe tal conexão. A presença de um rhesus negativo ainda não significa que será difícil para uma mulher engravidar.
O nível de fertilidade é influenciado por fatores completamente diferentes - maus hábitos, abuso de cafeína, excesso de peso e doenças do sistema urogenital, história sobrecarregada, incluindo um grande número de abortos no passado.
Aborto médico ou a vácuo não é perigoso para o aborto na primeira gravidez em uma mulher Rh-negativa?
Este é um equívoco comum. E, infelizmente, muitas vezes essa afirmação pode ser ouvida até mesmo por profissionais da área médica. O método do aborto não importa. Seja o que for, os glóbulos vermelhos da criança ainda entram na corrente sanguínea da mãe e causam a formação de anticorpos.
Se a primeira gravidez terminou em aborto ou aborto espontâneo, quão altos são os riscos de conflito na segunda gravidez?
De fato, a magnitude de tais riscos é um conceito relativamente relativo. Ninguém pode dizer com precisão a porcentagem se haverá um conflito ou não. No entanto, os médicos têm certas estatísticas que estimam (aproximadamente) a probabilidade de sensibilização do corpo feminino após uma primeira gravidez malsucedida:
- aborto espontâneo a curto prazo - + 3% para um possível conflito futuro;
- interrupção artificial da gravidez (aborto) - + 7% para o provável conflito futuro;
- gravidez ectópica e cirurgia para eliminá-lo - + 1%;
- entrega no tempo pelo feto vivo - + 15-20%;
- parto por cesariana - + 35-50% para um possível conflito durante a próxima gravidez.
Assim, se a primeira gravidez de uma mulher terminou em um aborto, a segunda - um aborto espontâneo, então durante o transporte da terceira, o risco é estimado em cerca de 10-11%.
Se a mesma mulher decidir dar a luz a outro bebê, desde que o primeiro parto tenha transcorrido de forma natural, a probabilidade do problema será de mais de 30%, e se o primeiro parto terminar com uma cesariana, mais de 60%.
Assim, qualquer mulher com um fator Rh negativo que tenha concebido para se tornar mãe mais uma vez pode pesar os riscos.
A presença de anticorpos sempre indica que uma criança nascerá doente?
Não, isso nem sempre é o caso. O bebê é protegido por filtros especiais que estão na placenta, eles inibem parcialmente os anticorpos maternos agressivos.
Uma pequena quantidade de anticorpos não causará muito dano à criança. Mas se a placenta está envelhecendo prematuramente, se a quantidade de água é pequena, se a mulher ficou doente com uma doença infecciosa (mesmo um ARVI comum), se ela toma remédio sem o controle do médico, a probabilidade de reduzir as funções protetoras dos filtros aumenta significativamente e o risco de dar à luz .
Deve-se ter em mente que durante a primeira gravidez, os anticorpos, se aparecerem, têm uma estrutura molecular bastante grande, pode ser difícil para eles “penetrarem” na proteção, mas quando a gravidez é repetida, os anticorpos são menores, mais móveis, rápidos e “maus”, portanto o ataque imunológico torna-se mais provável.
Um conflito durante a gravidez, apesar de todas as previsões e tabelas, tem dois pais negativos?
Isso não pode ser excluído, apesar do fato de que todas as tabelas genéticas e ensinamentos existentes indicam que a probabilidade tende a zero.
Uma das três mães e pais pode ser uma quimera.O quimerismo nas pessoas às vezes se manifesta no fato de que uma vez transfundido o sangue de outro grupo ou rhesus “cria raízes”, e uma pessoa é portadora de informação genética sobre dois tipos de sangue ao mesmo tempo. Este é um fenômeno muito raro e inexplorado, embora os médicos experientes e nunca serão desconsiderados.
Tudo relacionado às questões da genética ainda não é bem entendido, e qualquer “surpresa” pode ser obtida da natureza.
Há vários casos na história em que uma mãe com Rh (-) e um pai com rhesus semelhantes tiveram um bebê com sangue positivo e doença hemolítica. A situação requer um estudo cuidadoso.
Para mais informações sobre a probabilidade de conflito com Rh durante a gravidez, veja o seguinte vídeo.